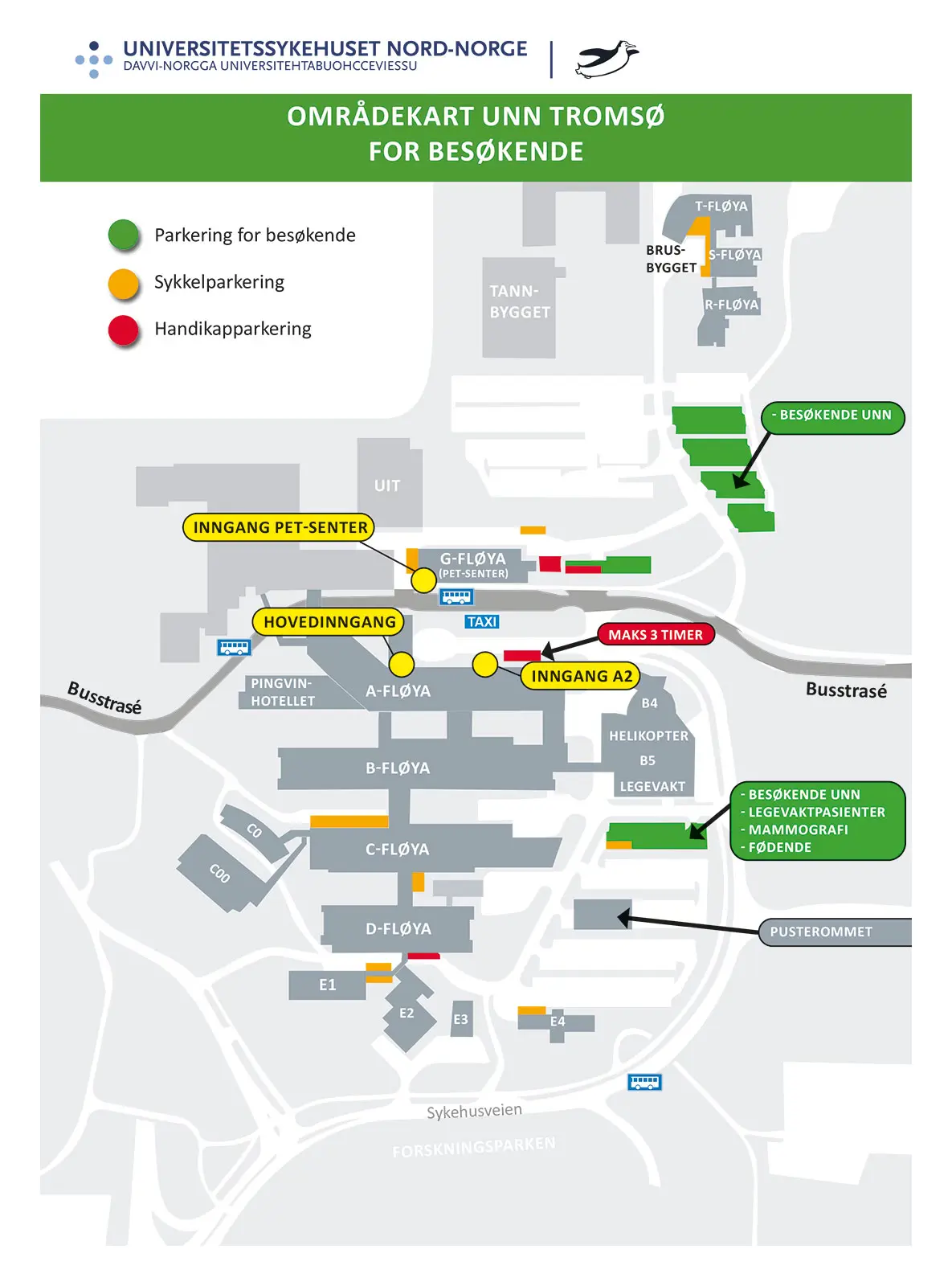
I løpet av utredningen gjennomføres ulike undersøkelser og prøver for å avklare om du har kreft eller ikke. Hvilke undersøkelser som er aktuelle varierer fra person til person, men de fleste gjennomgår koloskopi (undersøkelse av tarmen ved hjelp av et skop, som er et bøyelig rør med lys/kamera i enden).
Ved koloskopi tar vi en vevsprøve. Vi tar også en rekke blodprøver. Ved endetarmskreft blir det tatt en MR-undersøkelse. Du blir informert underveis om hvilke undersøkelser som er nødvendige i ditt tilfelle.
Når resultatene fra undersøkelsene og prøvene er klare, vil vi som oftest kunne avklare om du har kreft eller ikke, og i såfall hvilken type, og om det er spredning eller ikke. Hvis du ikke har kreft, avslutter vi pakkeforløpet.