Nevroendokrine svulster
Nevroendokrine svulster er en samlebetegnelse på kreft som utgår fra hormonproduserende celler eller forstadier til disse. Slike celler er lokalisert i de fleste av kroppens organer.
Symptomer
Det blir oppdaget ca. 1100 nye tilfeller per år i Norge. De aller fleste av disse starter i mage-tarmsystemet eller i lungene.
Symptomene er avhengige av hvor svulsten sitter. Av og til kan svulstene produsere hormoner som kan gi symptomer som blant annet diaré, ansiktsrødme, magesår og lavt blodsukker.
To hovedtyper nevroendokrin kreft
Det er grovt sett to hovedtyper nevroendokrin kreft
- hurtigvoksende (nevroendokrine carcinomer)
- mer langsomt voksende (nevroendokrine svulster).
Den første typen kan vokse svært raskt og det er meget viktig for pasienten at diagnosen stilles raskt. Behandlingen startes ofte i løpet av dager etter diagnosen.
For de langsomt voksende svulstene er det ofte ingen hast med å starte behandling. Ofte vet man i utgangspunktet ikke hvilken av typene pasienten har slik at utredningen uansett bør gjøres i løpet av få uker.
Kirurgi som behandling
For begge typer er det kun operasjon med fjerning av alt kreftvev som kan kurere pasienten. Ofte har imidlertid den nevroendokrine kreft spredt seg på diagnosetidspunktet slik at det er ikke er mulig å fjerne alt kreftvev ved operasjon. For de hurtigvoksende typene er det da vanligvis cellegift som er behandlingen. For de langsomt voksende svulstene benytter man ofte molekylært rettede medikamenter, samt nukleærmedisinske behandlinger i tillegg til kirurgi, cellegift og stråling.
Henvisning og vurdering
Du blir vanligvis henvist fra din fastlege til spesialisthelsetjenesten for nærmere utredning på bakgrunn symptomer og/eller funn som er gjort.
Når fastlegen har begrunnet mistanke om kreft skal du bli henvist direkte til et pakkeforløp for kreft. Et pakkeforløp er et standardisert pasientforløp som beskriver organiseringen av utredning og behandling, kommunikasjon/dialog med deg og dine pårørende, samt ansvarsplassering og konkrete forløpstider.
Pasientinformasjon om pakkeforløp (helsedirektoratet.no)
Forløpskoordinatoren sørger for å sette opp timene du skal ha i utredningen.
Utredning
I løpet av utredningen vil det bli gjort undersøkelser av deg for å avklare om du har kreft eller ikke.
Ved mistanke om kreft blir du undersøkt av lege. Det tas blodprøver samt ulike røntgenundersøkelser og andre tilleggsundersøkelser. Ofte tas også en vevsprøve av svulsten for å stille riktig diagnose.
Når resultatene fra undersøkelsene og prøvene er klare, vil det som oftest vært klart om du har kreft eller ikke og plan for videre behandling blir lagt. Hvis du ikke har kreft, avslutter vi pakkeforløpet.
Aktuelle undersøkelser
Disse undersøkelsene kan være aktuelle ved mistanke om nevroendokrin kreft
Vanlige blodprøver er oftest normale. De fleste nevroendokrine svulster skiller ut et protein som heter chromogranin A. Nivået av dette proteinet, som kan måles i blodet, stiger ofte utover normalt nivå når det er nevroendokrine svulster til stede. Når svulstene er små kan nivået av chromogranin A i blodet være normalt. Nivået øker ved økende svulstmengde. Chromogranin A kan imidlertid også være forhøyet ved en rekke andre tilstander og tolkning av forhøyede prøveverdier kan være svært vanskelig.
Ved hjelp av røntgenundersøkelse kan vi påvise svulster. Noen ganger kan imidlertid svulstene være såpass små, eller ligge slik til, at det er vanskelig å se dem på røntgenbildene. Det må brukes kontrast på CT-undersøkelsene, og ofte også ved MR-undersøkelser, for å oppdage nevroendokrin kreft. MR er bedre til å påvise svulster i skjelettet enn CT.
Det vil også kunne være aktuelt å ta ultralyd og celleprøver/biopsi for å stille sikker diagnose.
En undersøkelse som heter GalliumPET/CT kan også påvise svulster som er vanskelig å oppdage ved andre røntgenmetoder. Ved denne undersøkelse sprøytes et svakt radioaktivt stoff inn i blodet. På cellene i mange nevroendokrine svulster er det reseptorer (”antenner”) som dette radioaktive stoffet kan feste seg til. Når man så tar bilder av kroppen med et kamera følsomt for radioaktiv stråling kan svulsten(e) sees.
Pakkeforløp hjem
Behandling
Hvis du har kreft, planlegges hvilken behandling som er best for deg. Beslutning om din behandling tas i samråd med deg, vanligvis basert på vurdering i et tverrfaglig team-møte.
Det finnes flere mulige behandlinger. Hvilken som er best for deg kan du og helsepersonell komme frem til sammen. Dette kalles samvalg. Å være med og bestemme er en rettighet du har.
- Hvilke alternativer har jeg?
- Hva er de mulige fordelene og ulempene ved disse alternativene?
- Hvor sannsynlig er det at disse fordelene og ulempene vil gjelde for meg?
For pasienter med nevroendokrine svulster vil som regel behandlingen være operasjon, eventuelt medikamentell behandling eller strålebehandling.
Det blir vurdert om operasjon er mulig hos alle som har fått påvist NEN. Alle pasienter blir drøftet i tverrfaglige team. Noen ganger er ikke operasjon mulig, enten på grunn av sykdomsutbredelsen, eller at det foreligger tilleggssykdommer som ikke tillater omfattende kirurgisk behandling. Da kan medikamentell behandling være aktuelt. (For eksempel biologiske preparater i månedlige injeksjoner, cellegift, nyere immunmodulerende medisiner, eller isotopbehandling.). Etter en operasjon vil mange pasienter være å anse som "ferdigbehandlet".
Lindrende behandling
Ved langtkommen kreft hvor sykdommen ikke kan helbredes foreligger det nå en rekke muligheter både til livsforlengende behandling og god symptomforebygging og symptomlindring.
Mange pasienter kan leve bra i årevis med kreft som har spredt seg, og mange dør av helt andre årsaker.
Kliniske studier
3 kliniske studier er åpne for rekruttering. Sammen med legen din kan du vurdere om en klinisk studie er aktuell for deg.
- IMPRESS Norway
- Analyse av blod fra kreftsvulster i tynntarmen (NET)
- Kreft: Sikkerhet og toleranse av pembrolizumab (MK-3475-158) for pasienter med fremskredne solide kreftsvulster
Oppfølging
Etter en kirurgisk behandling følges de fleste opp poliklinisk. Dersom videre behandling er aktuelt, blir du fulgt opp av kreftlege på sykehuset.
Rehabilitering og mestring ved kreftsykdom
Det finnes en rekke tilbud som kan være en hjelp til å komme tilbake til hverdagen under og etter kreftsykdom. Derfor er det viktig å tenke rehabilitering og mestring av sykdommen helt fra sykdomsstart og begynnelsen av behandlingen. Målet er å kunne fungere og leve med eller etter kreftsykdom, med så god livskvalitet som mulig.
Kontakt
UNN Tromsø
Fordøyelse og nyre sengepost, Tromsø
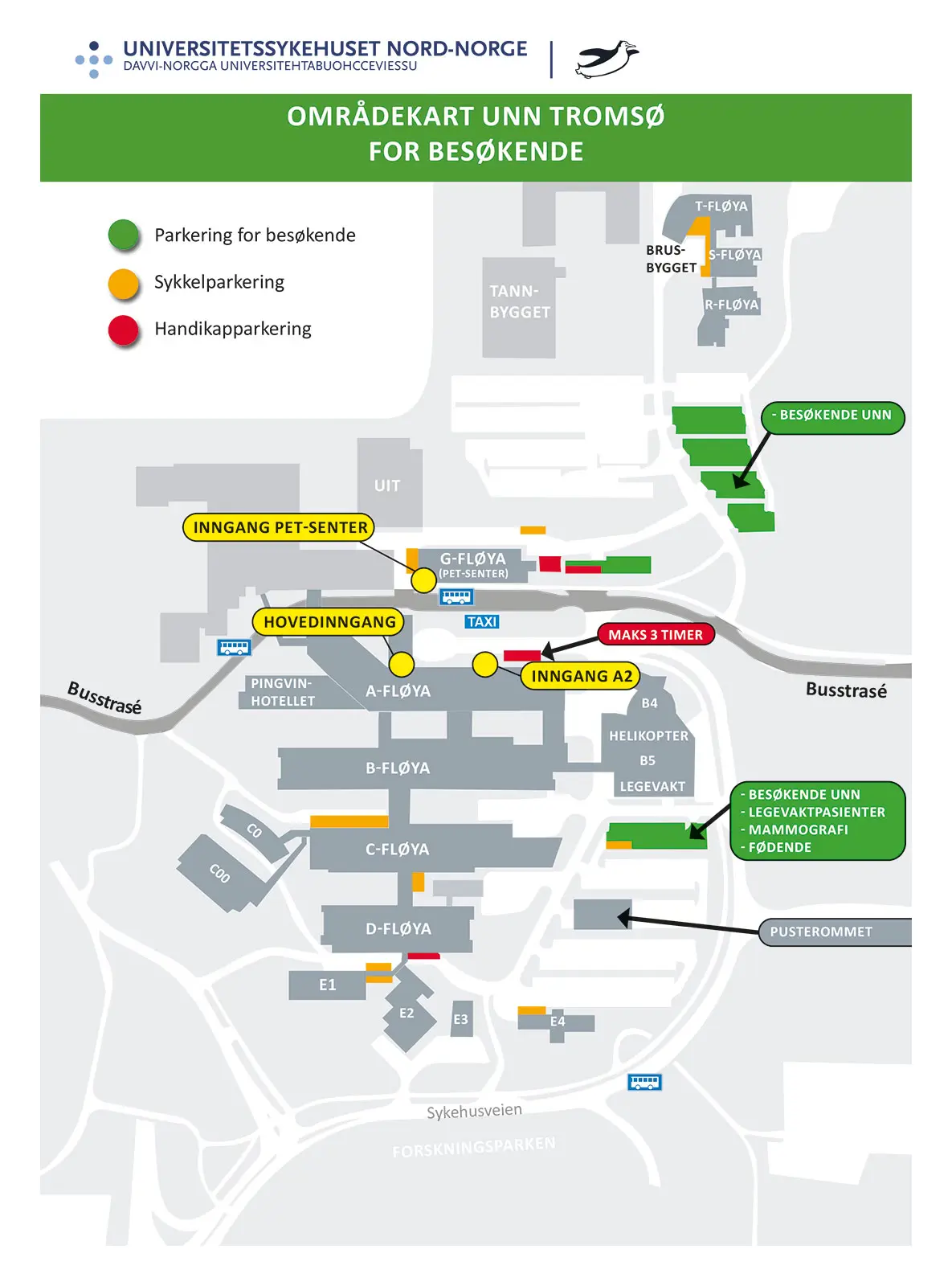
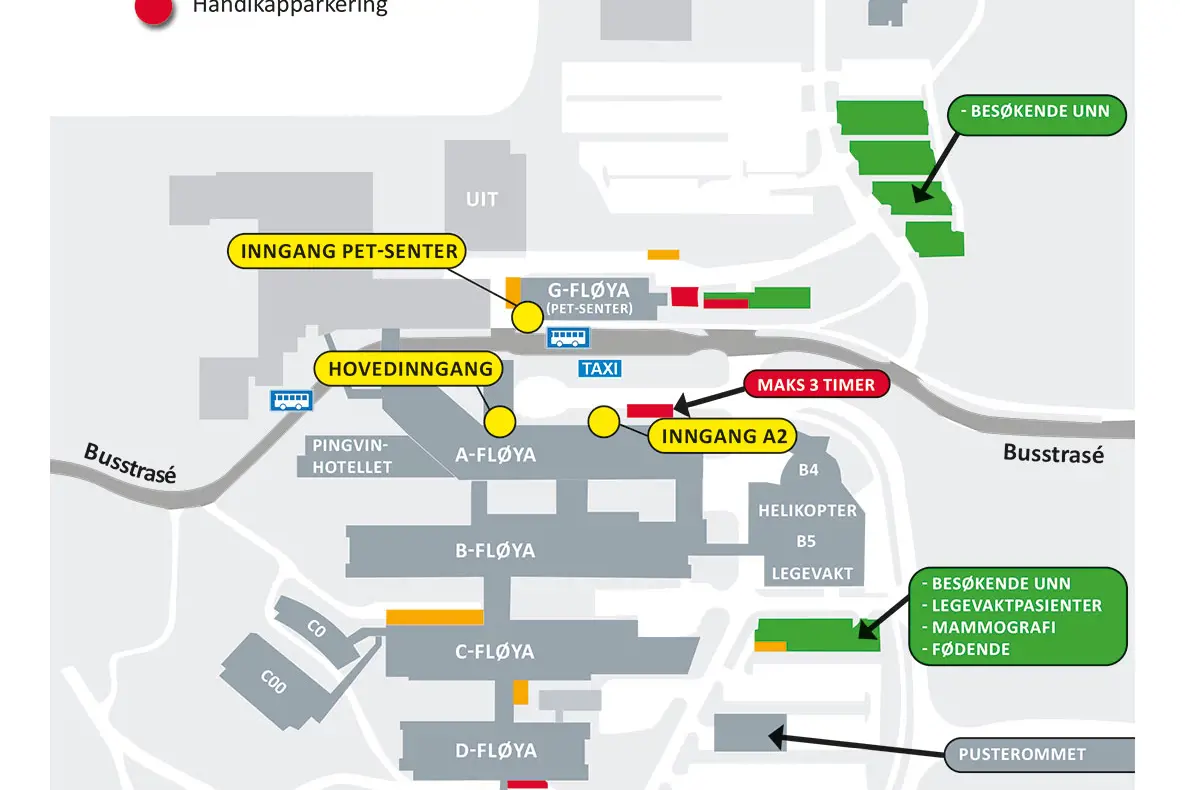
Oppmøtested
Sengeposten ligger på fløy C, plan 8. Dialysepasienter møter på fløy B, plan 9.
UNN Tromsø
Hansine Hansens veg 67
Besøkstider
- I dag 17:00 - 20:00